Dysplasie fémoro-patellaire et Instabilité de rotule
C’est une anomalie congénitale morphologique qui concerne l’articulation entre le fémur et la rotule (patella). Cette anomalie n’est pas forcément symptomatique mais elle peut être à l’origine de douleurs voire même de luxations.
Chez les personnes atteintes de dysplasie fémoro-patellaire, il existe une anomalie morphologique de la forme de la rotule ou de la trochlée, cette dernière pouvant être plus ou moins plate, voire bombée.
Lors de la flexion du genou, la rotule ne s’engage pas correctement dans la trochlée et a tendance à sortir de son logement, à la manière d’une corde qui sort de sa poulie : c’est ce qu’on appelle une luxation du genou.
La dysplasie est un facteur prédisposant à un syndrome douloureux rotulien et à des luxations à répétition. L’instabilité rotulienne est elle-même un facteur de risque d’une forme d’arthrose du genou (gonarthrose) correspondant à l’usure du cartilage au niveau de cette articulation et désignée scientifiquement sous le terme de chondropathie fémoro-patellaire.

Tout sur ma pathologie
Qui consulter ?
Quels sont les causes ?
La dysplasie fémoro-patellaire est une affection congénitale dont les causes sont mal comprises. Il existe toutefois des formes familiales de dysplasie bilatérale qui suggèrent un déterminisme génétique.
Quels diagnostic ?
L’interrogatoire du patient et l’examen clinique orientent le diagnostic.
Le médecin documente :
- les épisodes douloureux (douleurs rotuliennes sur la facette externe le plus souvent),
- et d’instabilité.
Il écoute les craquements du genou (signe du rabot) et teste sa mobilité du genou, la force musculaire et le fonctionnement de l’articulation.
Le syndrome douloureux rotulien
Le syndrome douloureux rotulien lié à la dysplasie se manifeste par :
- des douleurs sourdes et mécaniques, qui se manifestent lorsque le genou est sollicité, en particulier à la descente des escaliers ou à la marche sur des terrains en pente. Les douleurs de repos sont elles aussi caractéristiques : on parle de « signe du cinéma » car elles surviennent après une longue station assise (plus rarement allongée), ou au moment de se redresser,
- des gonflements articulaires,
- des sensations de « genou qui flanche »,
- des « pseudo-blocages » se manifestent parfois au démarrage de la flexion du genou.
Le syndrome douloureux rotulien
L’instabilité peut se manifester par des sensations de luxations ou de vrais épisodes de luxation de la rotule. Le diagnostic clinique de luxation épisodique de la rotule n’est pas toujours évident car il est rare de voir le patient, en urgence, avec sa rotule luxée. Le patient se présente, le plus souvent, avec un gros genou douloureux à distance de l’épisode traumatique
Épisode de luxation rotulienne aiguë :
Le patient se présente avec une impotence fonctionnelle importante et le genou est tuméfié, douloureux avec un épanchement articulaire important (hémarthrose). Dans la majorité des cas, la luxation s’est réduite spontanément et les radiographies sont alors normales.
A ce stade, le traitement médical est débuté d’emblée et toujours :
- immobilisation dans une attelle en extension pendant 6 semaines avec appui complet en cas de 1er épisode traumatique,
- prise d’antalgiques et d’AINS et glaçage du genou,
- rééducation à distance du traumatisme afin de renforcer les muscles stabilisateurs de la rotule.
En cas de luxation rotulienne récidivante :
Le patient consulte pour des symptômes de sensations de lâchage du genou.
L’examen clinique va essayer de rechercher les signes suivants qui ne sont pas toujours présents :
- test de Smilie (appréhension à la luxation latérale de la rotule, genou en extension, avec une peur que celle-ci se luxe),
- subluxation latérale de la rotule lors de 30 premiers degrés de flexion,
- hypermobilité rotulienne par atteinte de l’aileron rotulien interne ou du ligament fémoro- patellaire médial (MPFL)
Les dysplasies fémoro-patellaires peuvent provoquer à long terme une arthrose du genou (gonarthrose), due aux lésions du cartilage provoquées par les luxations ou, dans les cas de dysplasie modérée et bien supportée, à l’usure liée à des frictions anormales lors du fonctionnement articulaire.
L’imagerie
La dysplasie est caractérisée grâce à l’imagerie médical :
- La radiographie de profil + incidence spécifique à 30° de flexion : permet de détecter la dysplasie – une bascule de la rotule – la hauteur de la rotule,
- Un scanner : permet de mesure la distance entre la tubérosité tibiale antérieure et la gorge de la trochlée TAGT et la bascule rotulienne,
- Une IRM : permet d’apprécier les lésions cartilagineuses et de vérifier l’état du MPFL.
Quels sont les traitements ?
Il faut bien avoir en tête que seule l’instabilité objective = plusieurs épisodes avérés de luxations de la rotule est accessible à la chirurgie.
Donc, la majorité des cas, le traitement restera médical.
Traitement médical
Lorsqu’une dysplasie modérée associée à d’autres facteurs s’exprime par un syndrome rotulien douloureux et une instabilité sans luxations, ou encore par une arthrose fémoro-patellaire, un traitement médical, non spécifique de la dysplasie, peut suffire.
- Attitude face à la douleur : Un genou douloureux doit être mis au repos. L’application d’un pain de glace peut être utile pour réduire l’inflammation ou la douleur.
- Rééducation : Des séances de kinésithérapie constituent le volet principal du traitement.
Le rééquilibrage musculaire peut en effet suffire à améliorer considérablement l’instabilité et de réduire les douleurs.
- Le programme d’exercices repose principalement sur des étirements des différents tendons et muscles du genou (ischio-jambiers et quadriceps) et sur des exercices de renforcement musculaire.
- Arthrose : Le traitement associe des stratégies destinées à limiter les sollicitations de l’articulation (perte de poids, semelles orthopédiques…) à la rééducation. Les médicaments antalgiques et anti-inflammatoires interviennent dans le traitement des poussées d’arthrose. Différentes approches complémentaires destinées essentiellement à protéger le cartilage peuvent être essayées.
Traitement chirurgical
Le traitement spécifique des dysplasies fémoro-patellaires est chirurgical. Il est proposé en cas d’échec de la rééducation et de luxations récidivantes, et demande une courte hospitalisation.
Ce traitement à la carte peut comporter plusieurs gestes « à la carte » en fonction des anomalies anatomiques et lésions constatées :
Ostéotomie de la TTA pour un recentrage de la rotule
- abaissement de la tubérosité tibiale antérieure : pour but de corriger les rotules hautes en abaissant l’insertion du tendon rotulien au niveau du tibia,
- médialisation de la tubérosité tibiale antérieure : pour recentrer la rotule dans la gorge trochléenne en cas de TAGT trop importante (rotule trop externe),
- abaissement et médialisation de la tubérosité tibiale antérieure : On peut associer les 2 gestes en cas de rotule haute et trop externe.
Cette intervention est réalisée sous anesthésie générale, au cours d’une courte hospitalisation de 24 à 48 heures.
Une attelle d’extension est mise en place dans les suites de l’intervention et sera à conserver pendant 6 semaines afin de protéger la consolidation osseuse. La rééducation va être débutée d’emblée pour un travail de la flexion limitée à 90° pendant 6 semaines.
Il est indispensable, à votre retour à domicile, de prendre de façon systématique le traitement prescrit contre la douleur comprenant des antalgiques et des anti-inflammatoires (en l’absence de contre-indication). Vous devez impérativement glacer votre genou (cryothérapie) plusieurs fois par jour afin de lutter contre la douleur et le gonflement du genou.
Un traitement préventif des phlébites vous est prescrit pour une durée de 30 jours associé au port de bas de contention.
Ligamentoplastie du ligament fémoro-patellaire médial
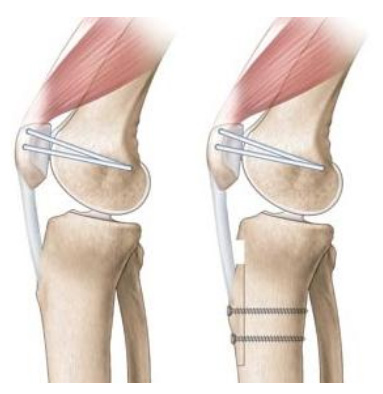
A gauche : plastie du MPFL seule / A droite : plastie du MPFL + ostéotomie d’abaissement de la TTA
Le ligament fémoro-patellaire médial (MPFL) est un des principaux freins à la luxation latérale de la rotule. Elle peut être réalisée seule ou en complément d’une ostéotomie tibiale de la tubérosité antérieure.
Cette intervention est réalisée en ambulatoire. Elle peut débuter par un temps arthroscopique qui permet de rechercher des lésions cartilagineuses rotuliennes ou fémorales.
On réalise ensuite l’intervention en utilisant le tendon du muscle droit interne (muscles ischio-jambiers) qui servira de plastie et permettra de reconstruire le ligament MPFL. Ce tendon est localisée à la face postéro-interne du genou que l’on prélève en réalisant une courte incision à la face interne du tibia.
Ce tendon est ensuite préparé permettant d’obtenir une greffe en V avec 2 fils tracteurs à chaque extrémité. Cette greffe sera positionnée sous contrôle scopique à la fois au niveau du fémur et de la rotule puis fixée par des vis résorbables.
L’appui total est autorisé sans attelle si le geste est réalisé seul (sans ostéotomie).
La rééducation est débutée d’emblée sans limitation de la flexion ni de l’extension.
Un traitement antalgique est pris de façon systématique par le patient comportant AINS, antalgiques et glaçage du genou.
Trochléoplastie
Cette intervention vise à corriger les anomalies de la trochlée fémorale soit en la creusant, soit en remontant son bord externe. Techniquement difficile, les indications sont rares et réservées à des cas très spécifiques.
Quels sont les risques et les complications ?
Les plus fréquentes
Comme toute chirurgie, il existe un risque d’HÉMATOME qui se résorbe en règle générale tout seul. Il peut exceptionnellement nécessiter une ponction évacuatrice ou un drainage chirurgical.
Des DOULEURS peuvent être ressenties au niveau de la zone de prélèvement du ligament sur la face interne du tibia, à type picotements ou perte de sensibilité. Ces douleurs ont tendance à disparaître avec le temps.
La PHLÉBITE peut survenir en dépit du traitement anticoagulant. Il s’agit d’un caillot qui se forme dans les veines des jambes, celui-ci pouvant migrer et entrainer une embolie pulmonaire. Un traitement anticoagulant est prescrit en prévention.
Plus rarement
Une RAIDEUR du genou peut apparaitre en cas de rééducation inadaptée, et peut nécessiter une prise en charge chirurgicale (arthrolyse) afin de redonner une mobilité normale au genou.
L’ALGODYSTROPHIE est un phénomène douloureux et inflammatoire encore mal compris. Elle est traitée médicalement et peut durer plusieurs mois (voire parfois des années), entrainant une prise en charge spécifique avec rééducation adaptée, bilans complémentaires et parfois, une prise en charge spécifique de la douleur. Elle est imprévisible dans sa survenue comme dans son évolution et ses séquelles potentielles.
L’INFECTION PROFONDE est une complication très rare, mais redoutée car elle peut avoir des conséquences très graves. C’est une urgence, en cas de fièvre et de douleur importante du genou, il faut contacter au plus vite le chirurgien ou son équipe. Elle peut nécessiter une nouvelle intervention et la prescription d’un traitement antibiotique prolongé. Il vous est fortement déconseillé de fumer pendant la période de cicatrisation, le tabagisme augmentant de manière significative le taux d’infection.
Le tabac est un facteur favorisant d’échec car il est responsable de troubles de la cicatrisation cutanée ou osseuse.
La liste n’est pas exhaustive et une complication particulièrement exceptionnelle peut survenir, liée à l’état local ou à une variabilité technique. Toutes les complications ne peuvent être précisées, ce que vous avez compris et accepté.
Diététique / Nutrition




